Пищевая аллергия у ребенка: как понять, что у малыша непереносимость продуктов, и как устранить проявления аллергии
Согласно данным Всемирной организации здравоохранения, у 17,3% младенцев и детей раннего возраста есть признаки пищевой аллергии. Хотя для подростков распространенность заболевания составляет от 2 до 4%, а для детей этой возрастной группы от 6 до 8%. К сожалению, эти цифры продолжают расти.
Многие родители удивляются, почему их ребенок реагирует на свежие и полезные продукты различными неприятными симптомами, такими как кожная сыпь и покраснение. В данной статье мы расскажем о причинах таких реакций и о том, как помочь вашему ребенку, если он страдает от пищевой аллергии.
Детская пищевая аллергия: как ее узнать и какие симптомы проявления?
Вопрос о том, что такое пищевая аллергия, остается актуальным. Ведь, некоторые дети могут есть любые продукты, без всяких последствий, а у кого-то маленький кусочек шоколадки, способен вызвать целый «букет» нежелательных реакций.
Хотя заболевание является широко распространенным, официальной диагностики «пищевая аллергия» не существует. Ожидается, что в 2019 году Всемирная организация здравоохранения включит ее в Международную классификацию болезней (МКБ).
По определению Союза педиатров России, пищевая аллергия – это патологическая реакция организма на продукты питания, в которой находятся иммунные механизмы. Иммунная система ребенка принимает тот или иной белок в пище не как полезный компонент, а как что-то чрезвычайно опасное, и начинает вырабатывать против него защитные антитела.
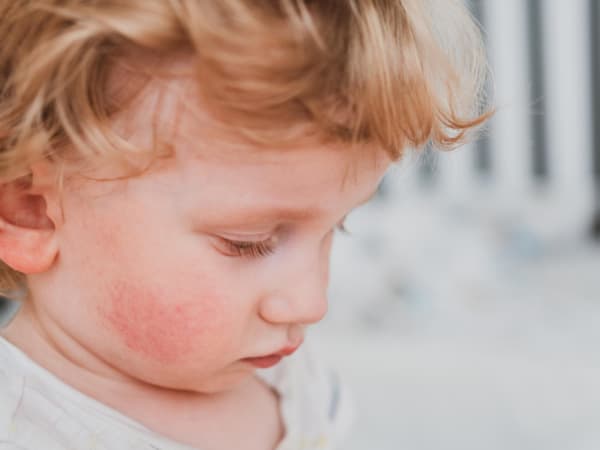
Симптомы проявления пищевой аллергии могут быть разными в каждом возрастном периоде ребенка. Первое проявление может быть атопическим дерматитом, то есть изменениями кожного покрова. На коже возникает покраснение вокруг рта или ануса, сопровождающееся зудом. Даже при тщательном уходе за кожей малыша опрелости становятся стойкими. При дальнейшем воздействии аллергена на организм, у ребенка нередко начинают проявляться нарушения работы желудочно-кишечного тракта. Это выражается в частом срыгивании, возникают вздутия живота. Стул становится жидким и может содержать слизь, или, наоборот, возникают частые запоры. У малыша портится настроение, он капризничает, может отказываться от еды. Рвота может появляться сразу же после еды или в течение ближайших двух-трех часов, при этом в рвотных массах обычно содержится большое количество непереваренной пищи.
С возрастом проявления пищевой аллергии могут переходить в хроническую фазу. Подверженность детской пищевой аллергии могут возрастать. У деток возникают новые участки поражения кожи, который сильно чешутся и поражения на коже ногтями или посторонними предметами приводят к вторичному инфицированию.
Очень важно знать, что пищевая аллергия может привести к дисбактериозу и другим серьезным нарушениям, включая отек Квинке и даже анафилактический шок, которые уже угрожают жизни ребенка. Мальчики от года до полутора лет входят в группу особого риска, где анафилаксия встречается примерно в 5% случаев.
Поиск причин пищевой аллергии
При первом контакте с аллергеном в организме ребенка происходит сенсибилизация, при которой иммунная система запоминает аллерген как опасного "чужака", что может привести к аллергической реакции при последующем употреблении продукта, содержащего данный аллерген. У грудничков восприятие аллергена усугубляется из-за низкой активности пищеварительных ферментов и уровня антител IgA, защищающих ЖКТ от инфекций, что приводит к быстрой транспортировке аллергена в кровь ребенка.
Мамам важно знать, что пищевая аллергия может передаваться по наследству и женщина, страдающая аллергией, может передать такую предрасположенность ребенку. Кроме того, риск возникновения аллергии может быть увеличен курением родителей во время беременности, гипоксией плода при родах, а также нарушением режима питания беременной женщины.
Внутриутробное развитие также может стать причиной пищевой аллергии. Если женщина во время беременности употребляет продукты с высокой степенью аллергенности, сенсибилизация к аллергену может возникнуть у ребенка еще до его рождения. Антитела могут передаваться и через молоко во время грудного вскармливания, если мама не придерживается правильного рациона.
Недоношенные дети и дети на искусственном вскармливании смесями на основе коровьего молока находятся в группе риска. Белок молока входит в большую восьмерку наиболее аллергенных продуктов. По статистике, пик пищевой аллергии на белок коровьего молока приходится на первый год жизни, но к пятилетнему возрасту заболеваемость снижается до 1%. Кроме коровьего молока, в группу продуктов-провокаторов входят хлебобулочные изделия с глютеном (клейковиной), яйца куриные, рыба и морепродукты, орехи, арахис и соя.
Если мама кормит грудью, риск возникновения аллергии у малыша небольшой. Критическим является период введения прикорма, при котором у некоторых малышей замена материнского молока на непривычную пищу или слишком большой ее объем может вызвать аллергическую реакцию. Поэтому необходимо вводить новые продукты буквально по одному, начиная с минимальных порций и внимательно наблюдая за реакцией организма. Кроме того, появление у крохи пищевой аллергии на один продукт может сопровождаться и повышением чувствительности к другим веществам, например к косметическим средствам или цветочной пыльце.
Внимательные родители быстро замечают связь между введением нового продукта в рацион малыша и возникновением симптомов пищевой аллергии, но часто выявить аллерген очень сложно и помочь может только аллерголог-иммунолог. Важно читать информацию на этикетках, особенно родителям детей-аллергиков.
Для начала терапии пищевой аллергии у ребенка требуется ограничить употребление продуктов-провокаторов. Если малыш кормится грудным молоком, то ограничительную диету следует назначить его матери. Необходимо продумать все возможные способы предотвращения случайного приема аллергического продукта и проинформировать родителей об возможных кросс-реакциях. Диета должна быть полноценной и содержать все необходимые питательные вещества и витамины как для матери, так и для ее ребенка.
Прикорм нежелателен до полугода у ребенка-аллергика и новые продукты следует вводить постепенно, начиная с малых доз и по одному. Коровье молоко, пшеницу, орехи и куриные яйца можно добавлять в рацион такого ребенка только после его исполнения двух лет.
Для смягчения симптомов аллергии педиатры рекомендуют антигистаминные препараты второго поколения. Однако длительный прием таких препаратов для профилактики не рекомендуется. Для борьбы с воспалением и зудом кожи проводится терапия, которая учитывает патологические изменения кожного покрова и особенности общего самочувствия ребенка. Цель лечения заключается не только в смягчении неприятных проявлений, но и в восстановлении барьерной функции кожи и ее водно-липидного слоя. Очень важен и правильный регулярный уход за кожей малыша, который должен стать для матери такой же ежедневной обязанностью, как кормление и купание.
При лечении аллергии у детей раннего возраста большую роль играет состояние желудочно-кишечного тракта. Если ребенок имеет нерегулярный стул, запоры или диарею, частые и сильные колики или наличие в кале непереваренных фрагментов пищи, необходимо немедленно сообщить об этом лечащему врачу. Возможно, ему придется назначить курс пребиотиков и пробиотиков. В некоторых случаях подобная терапия применяется для профилактики, чтобы предотвратить нарушения работы ЖКТ и снизить проявления аллергии.
При первых подозрениях на пищевую аллергию у ребенка родители должны обратиться к аллергологу. После уточнения диагноза врач выдаст "паспорт больного аллергическим заболеванием", в котором будет указан диагноз, перечень продуктов-аллергенов, необходимые меры первой помощи при приступе и телефоны медицинского учреждения, где наблюдается ребенок. Паспорт и лекарства для снятия приступа должны всегда находиться рядом с родителями.
Фото: freepik.com